PROBLEMAS VASCULARES
Acerca de los problemas vasculares
Las malformaciones son anomalías del sistema vascular que pueden presentarse clínicamente de diferentes maneras, en diferentes áreas anatómicas y en diferentes edades. Junto a los tumores vasculares, las malformaciones forman parte de un grupo de enfermedades conocidas como Anomalías Vasculares. Las malformaciones vasculares son lesiones que no muestran un comportamiento proliferativo temprano en la vida, pero por lo general crecen con el tiempo y no involucionan espontáneamente. Crecen proporcionalmente al crecimiento del cuerpo y generalmente están desencadenados por estímulos fisiológicos, endocrinos, traumas, infecciones, etc.
De acuerdo con las características de su angioarquitectura y la hemodinámica local pueden dividirse en: malformaciones de bajo flujo, malformaciones de alto flujo, o malformaciones combinadas o complejas.
Entre las malformaciones de bajo flujo encontramos las de componente capilar como el “hemangioma plano”, las de componente venoso (malformación venosa) y las de componente linfático (malformación linfática o linfangioma). Las de alto flujo están representadas por las malformaciones arteriales.

Las malformaciones vasculares dependiendo de sus características vasculares, tamaño, extensión y localización pueden presentarse clínicamente de forma muy diversa. Pueden ser absolutamente asintomáticas o provocar grandes deformaciones en áreas expuestas del cuerpo como la cabeza, el rostro y los miembros.
Embolización endovascular y Esclerosis percutánea son los tratamientos mínimamente invasivos para las malformaciones vasculares.
La esclerosis percutáneas es un método muy sencillo y eficiente que consiste en inyectar una sustancia irritativa de los tejidos directamente dentro de la malformación y de esa forma causar la trombosis y oclusión de la lesión. Hay varios productos esclerosantes que se utilizan para tratar malformaciones venosas y linfáticas.
Y la embolización consiste en realizar un cateterismo selectivo de la arteria que nutre de sangre a la malformación lo que permite inyectar un agente embolizante con el objetivo de ocluir el flujo de sangre que entra en la malformación provocando, de esta forma, su trombosis.
Ventajas de la esclerosis y embolización en el tratamiento de las malformaciones vasculares:
1. Son procedimientos que se realizan con anestesia local.
2. No requiere de cortes y por eso no deja cicatrices, marcas o secuelas externas.
3. Pueden realizarse en régimen ambulatorio o a lo sumo requiere apenas una internación corta (generalmente un día).
3. La recuperación es muy rápida, lo que permite al paciente retomar sus actividades habituales algunos días después del procedimiento.
4. La recuperación es muy rápida, lo que permite al paciente retomar sus actividades habituales algunos días después del procedimiento.
5. Es altamente eficaz para controlar el control de síntomas e mejora del aspecto estético.
TRATAMIENTOS CEREBRALES
Acerca de los tratamientos cerebrales
Estos tratamientos implican la utilización del desarrollo tecnológico y alta calificación médica para el tratamiento de patologías vasculares cerebrales logrando como objetivo primordial la mínima invasión del paciente. Estas terapias están ligadas a un equipo multidisciplinario que va desde la Neurocirugía, Neurología, Neurorradiología Intervencionista entre otros.
Podemos dividirlas en dos grandes grupos dependiendo el tipo de evento neurovascular en ataque cerebro vascular isquémico y hemorrágico. Es clave mencionar que la terapia endovascular en el ataque cerebrovascular isquémico la técnica está limitada a un reloj biológico y tisular individualizado según las condiciones de cada paciente.
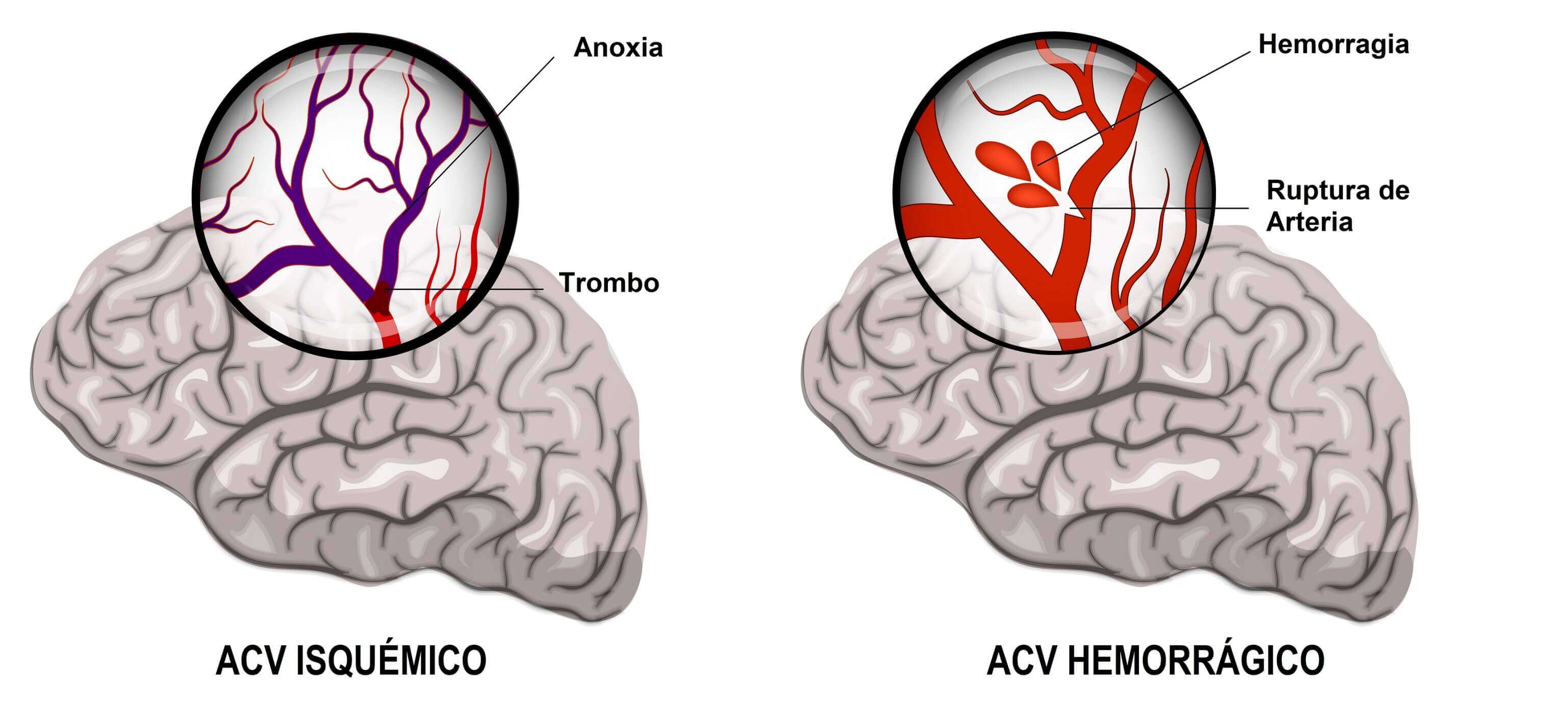
En el ACV isquémico el tratamiento se basa en la administración de un fármaco capaz de disolver el coágulo que obstruye el flujo sanguíneo (hasta las 4.5 hs) o en los casos de mayor severidad, es posible la utilización de técnicas mínimamente invasivas que por medio de un catéter llegan a la arteria obstruida y se extrae el coágulo (hasta las 6 hs aunque en caso selectivos es posible ampliar esta ventana terapéutica hasta las 24 hs de producido el evento). Ambos tratamientos disminuyen la posibilidad de secuelas en los pacientes, por lo que es muy importante el reconocimiento de los síntomas del ACV y la rápida llegada a un Centro Médico de Alta Complejidad.
Recordar que el tiempo es cerebro. Cuanto antes se inicie el tratamiento mayor probabilidad de mejores resultados.
En cuanto al ACV Hemorrágico nos encontramos ante dos entidades muy importantes, la primera son los pacientes asintomáticos y la segunda los pacientes sintomáticos, considerando a esta última como una urgencia médica.
Dentro de las patologías que conllevan un ACV Hemorrágico los aneurismas y las malformaciones arteriovenosas lideran la causa de este evento. En lo que respecta a su tratamiento, la terapia mínimamente invasiva se ha transformado en la terapéutica de primera elección ya que implica menor tiempo de hospitalización y por supuesto como lo indica su nombre esta técnica se realiza mediante un acceso vascular por la arteria femoral, humeral o radial.
SALUD DE LA MUJER
Miomas uterinos
Los miomas son tumores benignos que se originan en la pared muscular del útero.
Son generalmente asintomáticos, pero en ocasiones dependiendo de su tamaño y localización
pueden generar síntomas muy molestos. El tamaño es muy variable, y pueden ser desde tan
pequeños como la cabeza de un alfiler o crecer más de 20 centímetros de diámetro. Pueden
localizarse en distintas partes del útero:
– Intramurales.
– Subserosos.
– Submucosos.
Síntomas
Dependiendo de la localización, tamaño y número de mioma, pueden causar:
• Menstruaciones intensas y prolongadas.
• Dolor, pesadez y presión endopelviana.
• Dolor lumbar y durante las relaciones sexuales.
• Presión vesical provocando urgencia miccional.
• Presión sobre el intestino provocando constipación.
• Distensión abdominal.
Un nuevo procedimiento
mínimamente invasivo, la embolización del mioma uterino, trata a los fibromas sin el
impacto físico y emocional de la histerectomía quirúrgica. Esta novedosa terapéutica detiene
el flujo sanguíneo a los fibromas reduciéndolos lentamente, y provocando en la mayoría de las
pacientes una significativa disminución o desaparición total de sus molestos síntomas.
Este método de tratamiento es ofrecido en la actualidad como procedimiento ambulatorio
por el equipo médico altamente especializado del Instituto Médico ENERI, utilizándose para
su realización únicamente sedación anestésica.
Muchas mujeres con miomas uterinos sintomáticos pueden hoy elegir un nuevo método
de tratamiento, simple, seguro, no quirúrgico, denominado embolización de miomas uterinos.
Mas de 20.000 pacientes lo han elegido ya en los Estados Unidos y se encuentran libres de
síntomas, sin cirugía, sin cicatrices y sin más sufrimiento.
Tratamiento quirúrgico
Miomectomía. La miomectomía es un procedimiento quirúrgico que remueve el fibroma de
la pared uterina. Preserva al útero, por lo que la mujer mantiene la capacidad de quedar
embarazada. Hay distintas formas de realizar la miomectomía, incluyendo la histeroscópica,
laparoscópica y la quirúrgica convencional.
La miomectomía generalmente es útil para controlar los síntomas, pero mientras mayor sea
el número de fibromas, menos exitosa será la cirugía. Además, los fibromas pueden volver a
aparecer años después de la cirugía.
Histerectomía. Aproximadamente un tercio de las más de 500.000 histerectomías que se realizan
en los Estados Unidos anualmente son debidas a fibromas uterinos.
En la histerectomía el útero es removido totalmente a través de una intervención quirúrgica.
Es una cirugía mayor y se realiza con anestesia general.
Requiere 4 o 5 días de hospitalización y la recuperación total lleva aproximadamente 1 mes.
Este procedimiento es realizado en mujeres que han finalizado ya su etapa procreativa.
Embolización de Fibromas Uterinos
La embolización es el más novedoso y revolucionario método de tratamiento de los fibromas
uterinos. Es un procedimiento mínimamente invasivo, lo que significa que se necesita un
pequeñísimo acceso puntiforme en la piel para su realización. Durante el acto, la paciente se
encuentra consciente pero sedada, sin sentir ningún tipo de dolor.
La embolización es realizada por el Equipo de Radiología Intervencionista y Ginecología del
Instituto Médico ENERI, un staff de profesionales especialmente entrenados para este tipo de
procedimientos. Se utiliza una incisión puntiforme en la piel a través de la cual se inserta un
catéter en la arteria femoral. El catéter es guiado por el médico intervencionista hasta las
arterias uterinas, observando su progreso a través de un equipo especial de fluoroscopía.
Una vez colocado el catéter en el sitio apropiado,se inyectan pequeñas partículas del tamaño de
un grano de arena hacia las arterias que irrigan el fibroma. La interrupción del flujo sanguíneo
hacia estas arterias provoca la regresión del tamaño del fibroma o los fibromas.
Posteriormente otras arterias también son tratadas si es necesario.
Este tipo de técnica requiere generalmente un solo día de hospitalización, y la administración
de drogas analgésicas posteriores al procedimiento.La mayoría de las pacientes pueden
volver a sus actividades habituales en pocos días.
Actualmente este tipo de procedimiento es realizado en la mayoría de los establecimientos
especializados de los Estados Unidos y Europa.
Este es un nuevo procedimiento que ofrece el equipo de Clínica La Sagrada Familia y profesionales del Instituto Médico
ENERI, un grupo de médicos y paramédicos altamente especializados que desarrollan
terapéuticas mínimamente invasivas con la mejor y más avanzada tecnología disponible
a nivel mundial, con un único objetivo: LA EXCELENCIA médica al servicio del ser
humano.
EMBOLIZACIÓN es el tratamiento mínimamente invasivo para la hiperplasia prostática.
La embolización de las arterias prostáticas NO es un procedimiento nuevo! Hace mas de 40 años que se realiza de forma segura y eficaz para resolver hemorragias en la próstata provocadas por sangrados causados por biopsias y/o cirugías. Pero mas recientemente se descubrió que la embolización también es muy útil para controlar los síntomas causados por la hiperplasia prostática.
El procedimiento consiste en la colocación de un catéter a través de la ingle, que se conduce hasta el interior de las arterias que llevan la sangre a la próstata (cateterismo de las arterias prostáticas). A través del cateter se inyectan partículas muy pequeñas con el objetivo de interrumpir la circulación de sangre para la próstata y causar la reducción en su tamaño.
El procedimiento es muy bien tolerado. Los pacientes pueden experimentar un leve dolor en la región pélvica que habitualmente mejora con el uso de analgésicos orales y antiinflamatorios.
Ventajas de la Embolización Prostática:
1. Es un procedimiento que se realiza con anestesia local.
2. Requiere un período de permanencia hospitalaria de apenas 8 horas.
3. No deja cicatrices, marcas o secuelas externas.
3. No es necesario la colocación de sonda vesical ni manosear los genitales.
4. La recuperación es muy rápida, lo que permite al paciente retomar sus actividades habituales algunos días después del procedimiento.
5. Es altamente eficaz para controlar los síntomas causados por la HPB.
6. No provoca cualquier secuela en la función sexual, sea la función eréctil o eyaculatoria.
Congestión pélvica
SALUD DEL HOMBRE
Hiperplasia prostática benigna
La hiperplasia prostática benigna (HPB), también llamada de adenoma de próstata, es una de las enfermedades más comunes en los hombres después de los 50 años y cuando se asocia con síntomas de las vías urinarias inferiores provoca un impacto importante en la calidad de vida. Está presente en el 50% de los hombres de 60 años y en el 90% de los hombres entre 70 y 80 años. El crecimiento de la próstata comprime la uretra (canal urinario) lo que provoca los síntomas urinarios. Los más comunes son: levantarse varias veces por la noche para orinar, ardor al orinar, disminución de la fuerza y calibre del chorro urinario, sensación de no haber vaciado completamente la vejiga después de orinar, orinar en dos etapas, necesidad imperiosa de orinar, orina con sangre, goteo al final de la micción, etc. En los casos mas graves puede haber la incapacidad de orinar espontáneamente (retención urinaria) siendo necesario la colocación de una sonda para vaciar la vejiga.
EMBOLIZACIÓN es el tratamiento mínimamente invasivo para la hiperplasia prostática.
La embolización de las arterias prostáticas NO es un procedimiento nuevo! Hace mas de 40 años que se realiza de forma segura y eficaz para resolver hemorragias en la próstata provocadas por sangrados causados por biopsias y/o cirugías. Pero mas recientemente se descubrió que la embolización también es muy útil para controlar los síntomas causados por la hiperplasia prostática. El procedimiento consiste en la colocación de un catéter a través de la ingle, que se conduce hasta el interior de las arterias que llevan la sangre a la próstata (cateterismo de las arterias prostáticas). A través del cateter se inyectan partículas muy pequeñas con el objetivo de interrumpir la circulación de sangre para la próstata y causar la reducción en su tamaño. El procedimiento es muy bien tolerado. Los pacientes pueden experimentar un leve dolor en la región pélvica que habitualmente mejora con el uso de analgésicos orales y antiinflamatorios.
Ventajas de la Embolización Prostática:
1. Es un procedimiento que se realiza con anestesia local.
2. Requiere un período de permanencia hospitalaria de apenas 8 horas.
3. No deja cicatrices, marcas o secuelas externas.
3. No es necesario la colocación de sonda vesical ni manosear los genitales.
4. La recuperación es muy rápida, lo que permite al paciente retomar sus actividades habituales algunos días después del procedimiento.
5. Es altamente eficaz para controlar los síntomas causados por la HPB.
6. No provoca cualquier secuela en la función sexual, sea la función eréctil o eyaculatória.
Varicocele
El varicocele es la dilatación anormal de las venas que drenan el testículo y es la causa tratable más común de infertilidad masculina. En algunas personas provoca dolor y puede causar atrofia testicular. Aproximadamente el 10% de los hombres tienen varicocele. Muchos son asintomáticos y no tienen problemas de fertilidad. Sin embargo, se estima que el varicocele en los hombres es responsable por 30% de los casos de las parejas infértiles. El varicocele afecta con más frecuencia el testículo izquierdo y es causado por el de reflujo de sangre en la vena espermática interna que se hace incompetente para drenar la sangre del testículo. Las venas del escroto se dilatan pareciendo una bolsa de “gusanos”. Esto puede ser más evidente durante el ejercicio o esfuerzo físico. Cuando el varicocele adquiere cierto volumen es posible palparlo o reconocerlo a simple vista y en estas condiciones se diagnostica en un examen de rutina. Pero cuando está poco desarrollado y no presenta síntomas el diagnóstico puede ser realizado con el uso de la ecografía con Doppler colorido.
EMBOLIZACIÓN es el tratamiento mínimamente invasivo para el Varicocele
Se trata de un método que se realiza con anestesia local y consiste en insertar un fino catéter a través de una vena de la ingle o del brazo. El catéter es guiado con la visión de un equipo de rayos X por adentro del sistema vascular hasta alcanzar la vena espermática interna (vena gonadal) que está defectuosa. A través del catéter se inyecta un contraste radiológico para obtener una imagen general de toda la vena espermática alterada. El catéter se coloca entonces dentro de la vena donde se deposita un material conocido como agente embólico. El agente embólico más utilizado para la embolización del varicocele son espirales metálicas desarrolladas para ocluir los vasos. Estas espirales o “bobinas” se depositan a lo largo de la vena para interrumpir el reflujo de sangre para el testículo. De hecho, el procedimiento de embolización es una especie de “sutura o ligadura interna”, pero sin la necesidad de cirugía convencional.
Ventajas de la Embolización de Varicocele:
1. Es un procedimiento que se realiza con anestesia local.
2. No deja cicatrices, marcas o secuelas externas.
3. Requiere apenas de algunas horas de permanencia hospitalaria (procedimiento ambulatorio).
4. La recuperación es muy rápida, lo que permite al paciente retomar sus actividades habituales al día siguiente del procedimiento.
5. Es altamente eficaz para interrumpir los síntomas causados por el varicocele.
6. Mejora rápidamente la calidad del semen y revierte los cuadros de infertilidad masculina.
ONCOLOGÍA
Cáncer de hígado
El cáncer de hígado, conocido científicamente como Carcinoma Hepatocelular (CHC), ya es considerado el quinto cáncer más común y la tercera causa de muerte por cáncer en el mundo. A diferencia de otros, este tipo de cáncer tiene la particularidad de estar comúnmente asociado con enfermedades crónicas que afectan el hígado, como la hepatitis y la cirrosis. Además del cáncer primario, el hígado es con frecuencia el receptador de la diseminación de tumores que se originan en otros órganos (metástasis) y se propagan a través de la sangre o del flujo linfático. Las metástasis hepáticas mas comunes provienen del intestino, páncreas, próstata, mama, tiroides, piel, y otros órganos. Estos tumores lamentablemente crecen de forma silenciosa y por eso comúnmente cuando se manifiestan clínicamente y se diagnostican ya tienen una distribución que impide cualquier tratamiento curativo. De cualquier manera existen tratamientos que pueden mejorar la calidad de vida y supervivencia de los pacientes.
Quimioembolización y Ablación Percutánea son los tratamientosmínimamente invasivos para los tumores de hígado
La quimioembolización es un método que se realiza por medio de cateterismo. Por lo tanto es un método endovascular y mínimamente invasivo. El catéter se inserta a través de la ingle y se lleva hasta las arterias del hígado donde las pequeñas microesferas cargadas con fármacos quimioterapéuticos se liberan para causar un efecto destructivo sobre el tumor. Con esta técnica los tumores más grandes y múltiples pueden ser tratados sin comprometer el estado clínico de los pacientes. Estos agentes quimioterapicos utilizados se degradan rápidamente por el hígado y por eso el procedimiento no causa los efectos adversos comúnmente experimentados por los pacientes que utilizan la quimioterapia sistémica.
Ventajas de la Quimioembolización para los tumores del hígado:
1. Es un procedimiento que se realiza con anestesia local.
2. No deja cicatrices, marcas o secuelas externas.
3. Requiere una internación corta (generalmente apenas un día).
4. La recuperación es muy rápida, lo que permite al paciente retomar sus actividades habituales algunos días después del procedimiento.
5. Es altamente eficaz para controlar el crecimiento tumoral y los síntomas.
6. Mejora la calidad de vida y prolonga la supervivencia de los pacientes.
La ablación percutáneas es una tecnología muy eficiente y segura para tratar tumores menores localizados y no apenas se aplica en el hígado sino que también se aplica en tumores que comprometen otros órganos como el pulmón, el riñón, la tiroides, etc. Consiste en colocar una aguja especial de forma percutánea (no hace falta hacer un corte quirúrgico) directamente en el tumor. Esta aguja conduce una energía termal (frio o calor) localizada que acaba destruyendo el tumor. Las fuentes de energía que actualmente son mas utilizadas son la radiofrecuencia (calor) y la crio terapia (frio). La ablación es un procedimiento que se hace con anestesia local y leve sedación. Tumores de dimensiones pequeñas (menores de 3cm) pueden ser completamente erradicados con este abordaje.
Ventajas de la Ablación Percutánea para los tumores del hígado:
1. Es un procedimiento que se realiza con anestesia local.
2. No requiere de cortes y por eso no deja cicatrices, marcas o secuelas externas.
3. Requiere apenas una internación corta (generalmente un día).
4. La recuperación es muy rápida, lo que permite al paciente retomar sus actividades habituales algunos días después del procedimiento.
5. Es altamente eficaz para controlar el crecimiento tumoral y los síntomas.
6. Mejora la calidad de vida y prolonga la supervivencia de los pacientes.
EPILEPSIA
Cirugía de la Epilepsia
EPILEPSIAS REFRACTARIAS Y CIRUGÍA DE EPILEPSIA
Aproximadamente el 70-80% de las epilepsias pueden ser adecuadamente controladas con la administración de drogas. Los pacientes que presentan resistencia o refractariedad al tratamiento farmacológico deben ser evaluados en profundidad con diversos estudios, considerando la posibilidad de que su epilepsia pueda ser tratada con cirugía. A grandes rasgos, las epilepsias quirúrgicas pueden ser divididas, según su localización, en temporales y extratemporales, representando las primeras la mayoría de los casos en la población adulta. También debe tenerse en cuenta la etiología, pudiéndose distinguir las epilepsias “lesionales” (presentan una imagen patológica en los estudios de neuroimagen) y aquellas con un estudio de imagen negativo, ya que la estrategia diagnostico-terapéutica va a diferir. En el grupo de las lesionales podemos encontrar: patología del hipocampo, lesiones circunscriptas focales (tumorales y no tumorales), lesiones glióticas o destructivas extensas, y alteraciones del desarrollo.
La evaluación de un paciente candidato a cirugía debe ser llevada a cabo por un equipo multidisciplinario de profesionales: neurólogos, neurocirujanos, neurofisiólogos, neuropsicólogos, neuroradiólogos, neuropatólogos y personal técnico.
El conjunto de estudios a realizar estará compuesto por los neurofisiológicos, neuropsicológicos y de neuroimágenes. Lógicamente, se utilizarán los más simples inicialmente, también llamados “no invasivos”, y si el caso lo amerita, se solicitarán aquellos “invasivos”.
Dentro de los estudios neurofisiológicos, los básicos serán el electroencefalograma ambulatorio (EEG), y el VideoEEG (el cual implica la internación del paciente para constatar los fenómenos eléctricos y grabar en video las crisis habituales ). Los test neuropsicológicos apuntan a medir determinadas variables cognitivas del paciente, como la memoria, el lenguaje, la dominancia hemisférica, el coeficiente intelectual, etc. La Tomografía Computada y la Resonancia Magnética (3 Tesla) de cerebro con protocolo de epilepsia bastarán para una valoración inicial. Esta batería básica de estudios suele ser suficiente para decidir llevar adelante un tratamiento quirúrgico, en aquellos casos en los que todos los resultados sean congruentes en el diagnóstico de un foco o zona epileptógena (por ej.: un paciente epiléptico con esclerosis mesial temporal). Cuando se logra delinear esta zona, y la cirugía propuesta supone un bajo riesgo de secuelas neurológicas para el paciente, la indicación de cirugía es formal.
En el caso en que los resultados de los distintos estudios sean disímiles entre sí, es decir, no exista una congruencia entre lo que nos muestra el EEG o VideoEEG como foco epileptógeno, con lo que evidencia la RM, se deberán indicar estudios de mayor complejidad, cuyo objetivo será la determinación de la “zona epileptógena”.
En la actualidad, la existencia, de equipos de RM de alta definición (3Tesla) nos ha permitido visualizar claramente lesiones cerebrales, que previamente pasaban inadvertidas. Se utilizan además como complemento, la RM funcional, el PET y el SPECT , así como el test de WADA.
Deberá también tenerse en cuenta el implante quirúrgico de electrodos invasivos, ya sea a nivel epidural o subdural (grillas), como profundos (subcorticales), para realizar un registro VideoEEG crónico, tanto de las crisis como del periódo comprendido entre cada crisis, a fin de ser más precisos en cuanto a la definición de la zona de origen de la descarga y su propagación.
Los resultados arrojados deberán ser evaluados en conjunto minuciosamente, para obtener una conclusión: si el paciente es o no candidato a cirugía, y si así fuera, qué tipo de procedimiento sería el más adecuado. Estos se pueden dividir en:
- Procedimientos resectivos con intención curativa
- Resecciones temporales (lobectomía temporal, amigdalohipocampectomía, corticectomía, etc.)
- Resecciones extratemporales (lobectomías, lesionectomías, corticectomías)
- Hemisferectomía funcional (hemimegalencefalia, Síndrome de Rasmussen)
- Cirugía Paliativa
- Desconexión (restricción de la propagación)
- Callosotomía
- Transección subpial múltiple.
- Estimulador de Nervio Vago
- Desconexión (restricción de la propagación)
- Estimulación Cerebral Profunda (en etapa de investigación)
- Radiocirugía
